预防耐药发生,实现更高治疗目标
p; 2009 年7月30日至8月2日,第三届地坛国际感染病会议在北京召开。在8月1日施贵宝卫星会上,来自香港雅丽氏何妙龄那打素医院的梁慧仪教授和北京地坛医院成军教授分别就“慢乙肝初治患者的治疗原则与核苷类药物的选择”和“慢乙肝抗病毒治疗耐药管理策略”作了报告,相关焦点问题的讨论吸引了众多听众,现就报告主要内容作如下介绍,以飨读者。
持久抑制HBV DNA可实现组织学改善的治疗目标
梁慧仪教授在报告中谈到,目前各指南在慢性乙肝(CHB)治疗目标上有着统一的认识,即防止疾病进展至肝硬化、失代偿性肝硬化、终末期肝病、肝细胞癌(HCC)和死亡,以改善患者生活质量和提高生存率。既然目标已经明确,如何实现它就成为学者们亟待解决的问题。
大量循证医学证据显示,持续的高HBV DNA水平与肝脏疾病的进展和HCC的发生密切相关。2006年发表的R.E.V.E.A.L.研究是一项关于乙肝自然史的大规模长期研究,其结果显示,病毒载量的升高与肝硬化及HCC的发生率升高相关,而且是发生肝硬化和HCC的一个独立危险因素。美国学者的一项荟萃分析纳入26项前瞻性临床研究的3428例CHB患者,其中73.6% 为非亚裔,分析结果显示,病毒载量下降与组织学改善呈正相关。
以前普遍认为,肝硬化是不可逆转的疾病,但最近的研究显示,即使晚期肝硬化也是可逆的。对CHB患者肝脏损伤机制的研究提示,抑制HBV复制可使肝脏组织学得以改善,且抗病毒治疗过程中,病毒载量下降与肝脏组织学改善呈直接相关,而强效与持久的病毒抑制是组织学改善的重要前提。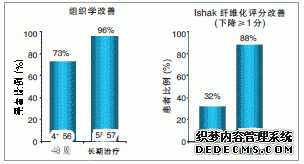 图1 经恩替卡韦长期治疗后大部分患者(96%)获得组织学改善
图1 经恩替卡韦长期治疗后大部分患者(96%)获得组织学改善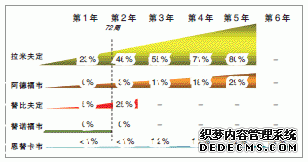
图2 核苷(酸)类似物初治患者6年的累计耐药率(非头对头研究)
恩替卡韦的强效和低耐药是持久抑制HBV DNA的保障
对目前已获得的替诺福韦1年、拉米夫定3年、阿德福韦5年和恩替卡韦6年组织学数据分析显示,患者经长期抗病毒治疗可实现肝组织学改善。美国学者丁斯塔格(Dienstag)报告,HBeAg(+) 患者接受1年拉米夫定治疗后,有57%(36/63例)的患者坏死性炎症得到改善[组织学活动指数(HAI)评分降低≥2分],治疗3年后,这一比例为56%(35/63例),而且,在伴有桥接纤维化的患者中,63%(12/19例)纤维化程度降低(HAI≥1分)。
但是耐药却可削弱治疗的获益。在另一项拉米夫定相关研究中,香港学者梁(Leung)等对9例出现YMDD 突变 CHB患者在基线、52周和156周实施肝组织活检,结果提示,与第1年的活检结果相比,有6例患者在第3年治疗结束时HAI评分恶化(评分上升了2~9分)。由此可见,抗病毒治疗可逆转肝组织学病变,但要想获得持久组织学改善,有赖于强效持久的病毒抑制,因此必须在治疗之初就选择具有强效与低耐药双重特点的药物。
对现有核苷类药物初治HBeAg(+)CHB患者的相关研究进行分析显示(非头对头比较),在抑制病毒载量方面,约89%患者接受恩替卡韦治疗3年能够维持HBV DNA检测不到。而在耐药方面,不同的核苷类药物,HBV的耐药位点不尽相同,其耐药率也有显著差别。与其他几种核苷类似物不同的是,恩替卡韦是一种高耐药基因屏障药物,需要多个特定位点同时发生突变才会产生耐药。研究显示,其6年累计基因型耐药发生率仅1.2%。
2008年美国肝病研究学会(AASLD)年会上,香港学者廖运范(Liaw)等报告了恩替卡韦治疗慢性乙肝患者6年研究结果。研究者观察长期服用恩替卡韦并有肝活检资料的57例初治患者,这些患者分别于基线、48周和长期治疗(中位治疗时间6年)后接受3次肝活检。结果显示,从48周治疗到长期治疗,肝脏组织学改善[与基线值相比,克内德尔(Knodell)坏死炎症分值下降≥2分,Knodell纤维化分值未出现恶化]的患者由73%升至96%,纤维化改善[伊沙克(Ishak)纤维化分值改善>1分]的患者由32%升至88%(图1)。而且,所有基线具有严重纤维化(或肝硬化)证据且有可评估活检标本的患者Ishak 纤维化分值(≥5分,4例)均得到改善。这表明,经过长期治疗,恩替卡韦不仅能够使肝脏炎症坏死情况改善,还能使纤维化逆转。
基于预测耐药的优化治疗策略在中国遇到的障碍
成军教授在报告中谈到,长期治疗发生病毒耐药是核苷类药物面临的共同问题。 现有的耐药管理方案主要包括预防耐药和预测耐药,预防耐药是指在初始选择抗病毒治疗时就考虑如何降低耐药风险,延缓耐药发生。预测耐药是指当已经开始应用一个低耐药基因屏障、高耐药发生率的抗病毒药物治疗时,根据患者治疗中早期应答情况及时调整、优化现有治疗策略,以降低该药物治疗的耐药风险。
基于预测的优化治疗的有效实施依赖于HBV DNA检测的敏感度。目前,我国耐药检测所采用的HBV DNA下限不是各国指南推荐的300 copies/ml,而是500或1000 copies/ml,所用方法的HBV DNA检测范围不广,一般为3~7 log10 copies/ml,且对HBV DNA检测敏感度不高,一般有1个对数值的偏差。对于耐药变异位点的检测,我国临床应用很少。由此可能引发的临床后果包括:① 不能及时准确地评估病毒学应答和突破;② 误导临床,因为检测不到HBV DNA并不等于取得最佳的病毒学应答;③不同实验室的报告可能存在较大偏差;④临床耐药得不到基因耐药确认,使后续治疗的选择变得盲目。
因此,要想在我国实施基于预测耐药的优化治疗面临着很大的问题。而不规范的抗病毒治疗可产生多重耐药,对核苷(酸)类似物耐药患者来说,多重耐药不仅仅是一个理论上的概念,而是一个严峻的临床现实,一定要力求避免。
恩替卡韦:最新指南明确推荐的一线治疗药物
预防乙型肝炎病毒耐药的措施包括:① 严格掌握开始抗病毒治疗的适应证;② 合理选择抗病毒治疗的方案和药物;③ 努力提高患者抗病毒治疗的依从性;④ 正确检测血清HBV DNA水平及耐药。在合理选择抗病毒治疗的方案和药物方面,初始选择强效病毒抑制且低耐药的药物至关重要。恩替卡韦6年累计基因型耐药发生率仅1.2%(图2),被2009年欧洲肝脏研究学会(EASL)指南明确推荐作为一线单药治疗慢性乙肝的药物。因其无论在有限的治疗疗程中,还是长期治疗中,均可快速降低病毒载量至不可测水平,且避免由于耐药引起的反弹。
未来,在HBV耐药管理中需要亟待解决的问题是规范抗病毒治疗中病毒载量和基因突变的检测。而且,初始选择强效低耐药的药物以预防耐药是最佳策略,可减少肝脏疾病的复发,保证长期抗病毒治疗目标的实现。
(艾彤 整理)
下一篇:慢性乙型肝炎抗病毒耐药及其处理