抗击癌症,中国几乎全面溃败
2008年07月10日 09:09中国西部网
第三次全国死因回顾调查揭示残酷现实:
●中国人癌症死亡率在过去30年增长八成以上
●每四到五人就有一人死于癌症
●肺癌取代肝癌高居中国癌症死亡“排行榜”首位
●癌症高发折射环境恶化与烟控不力
●城市和农村癌症死因差异凸显城乡差别之痛
●过多资源用于中晚期患者治疗而忽视了预防
癌症在中国城市已成为首位死因,在农村为第二位死因
从中国人群的吸烟流行状况来看,到2025年,中国每年新增肺癌病例将超过100万例。届时中国将成为世界第一肺癌大国
农村肝癌、胃癌和食管癌等消化系统癌症死亡率明显高于城市,这实际上是政府为农村公共卫生政策方面的失误埋单
在中国经济发展的格局中,与公众健康发生激烈冲突的不仅是烟草业,更有造成环境污染等诸多产业力量
记者

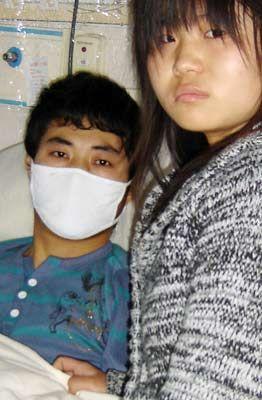
姚宝江是云南大理宾川乔旬镇杨保村的农民,妻子也是农民。他们一家四口患癌症,大儿子姚华龙18岁(资料图)
推荐阅读:
每四到五人就有一人死于癌症
癌症高发折射环境恶化与烟控不力
城市和农村癌症死因差异凸显城乡差别之痛
聚焦淮河下游“癌症村” 新桥村之殇
在过去数年中,艾滋病、SARS、禽流感乃至最新的手足口病等传染性疾病,都对中国公共卫生领域构成巨大挑战。
然而,无论在世界范围内还是在中国,以恶性肿瘤(癌症)、心血管疾病以及糖尿病等为代表的慢性病(或者说非传染性疾病),却正在成为更主要的长期威胁。今年5月19日,世界卫生组织在其最新公布的报告中就明确指出,非传染性疾病正在成为人类最为致命的“杀手”。
其中,癌症位列首位。
2004年,全球有740万人死于癌症。中国的情况则更为严峻。今年4月底公布的第三次全国死因回顾调查表明,中国城乡居民的癌症死亡率在过去30年中增长了八成以上;目前每四到五个死亡的中国人中就有一个人死于癌症。中国每年死于癌症的总人口,接近200万人。
诚然,癌症患者数字的增长,与中国人均寿命的提高不无关系,因为衰老经常意味着癌症的高发。但仅仅是年龄结构的变化似乎远不足以解释癌症如此高发。实际上,生活方式改变、生态环境恶化等多种致癌因素,都已经在这场悲剧性大幕背后隐约浮现。
一个可以观察到的现实是,中国作为全球第一大烟草消费国和生产国,与吸烟存在很大关联的肺癌早已取代肝癌,稳居中国癌症死亡“排行榜”的首位;在淮河流域等一些污染严重的地区,“癌症村”星罗棋布,官方最新的调查也证实,从上游、中游到下游,淮河流域地区的消化系统癌症死亡率呈现出“梯度上升趋势”。
目前,彻底攻克癌症在科学上仍遥不可及。从国际经验来看,控制这一疾病肆虐的根本出路,在于预防。可惜长期以来,中国有限的癌症控制资源大多被用于中晚期患者的治疗;尤其是农村地区的癌症防治工作,就更为薄弱。
令人稍感欣慰的是,中国的公共卫生政策正在发生一些积极变化。卫生部2003年底颁布的《中国癌症预防与控制规划纲要》(2004年-2010年)中,明确提出坚持“预防为主”和“以农村为重点”的原则。从2005年起,卫生部启动了中央转移支付癌症早诊早治项目;今年每个省份都将至少拥有一个试点。
此外,国家癌症中心也已得到国务院批准,即将挂牌成立,有望在今后癌症防控中扮演核心角色。
不过,中国的癌症防控力度还无法与美国、日本、韩国等国相比。要彻底扭转癌症增长态势,无论是从体制上还是从国家意志上,中国才刚刚站在新的起点上。
——编者
上篇 癌症大国
人口老龄化、吸烟、环境污染以及城乡差异等多重因素,都是中国不断攀升的癌症死亡率的“贡献者”
身边的癌症
癌症在中国城市已成为首位死因,在农村为第二位死因
“今年上半年,我已经参加了三个朋友的葬礼了。两个死于胃癌,一个死于肺癌。年龄最大的只有37岁。”就职于北京市建国门外一家美资企业的刘女士告诉《财经》记者。“不是说只有老年人才容易得癌症么?”她感慨叹息。
刘女士所讲述的,折射出一个无比残酷的事实:癌症已经深入了我们的日常生活。
两个多月前,中国卫生部就曾经发布了一份关于中国癌症死亡的“红色警报”,可是在当时没有引起人们的足够关注。
今年4月29日,正值安徽阜阳等地爆发手足口病疫情期间,卫生部在北京举行的一次专题新闻发布会上,披露了以癌症(恶性肿瘤)为重点的第三次全国死因调查主要情况。从这次全国死因调查中,或许可以追寻到这个幽灵肆虐的些许踪迹。
自2006年6月起,卫生部和科技部开始联合组织了第三次全国死因回顾抽样调查。
此前,在20世纪70年代中期和90年代初期,中国曾先后开展过两次以癌症为重点的居民死亡原因调查。通过前两次调查,中国已经基本摸清了当时城乡居民的死亡率水平及主要原因,尤其是癌症的流行规律和分布特征等。但在卫生部疾病预防控制局局长齐小秋等官员和专家看来,过去十多年里,很多居民的生活方式都发生了沧桑巨变,人们的健康行为和疾病模式也随之而变,启动新的全国性调查已经迫在眉睫。
通过采集全国160个市县2004年和2005年的居民死亡数据,调查结果表明,中国居民癌症的死亡率约为十万分之一百三十六,即平均每10万人中,每年就有约136人死于癌症。相比之下,20世纪70年代中期的第一次死因调查中,这一数据为74人;20世纪90年代初期的第二次死因调查中,这一数据为108人。
根据这一统计,中国城乡居民的癌症(恶性肿瘤)死亡率,在过去30年中增长八成以上。在城市,癌症已经占到死亡总数的25%;在农村,这一数字为21%;换句话说,平均每四到五个死亡的中国人中,就有一人死于癌症。
目前,癌症在中国城市已经成为首位死因,在农村为第二位死因(仅次于脑血管病)。此次全国死因调查技术执行组组长、卫生部统计信息中心饶克勤主任在接受《财经》记者采访时警告说,鉴于癌症更难控制,估计今后数年内,癌症也很可能取代脑血管病,同样成为农村居民第一位死因。
肺癌“元凶”
从中国人群的吸烟流行状况来看,到2025年,中国每年新增肺癌病例将超过100万例。届时中国将成为世界第一肺癌大国
为什么癌症在中国的发病率和死亡率会不断上升?这或许是公众最想知道答案的一个沉甸甸的话题。
癌症的增加,在部分程度上也是人均寿命增加带来的一个“副产品”。从医学上来说,这并不难理解——随着人体的衰老,细胞维持正常的新陈代谢的能力会下降,这就为癌变提供了滋生的“温床”。有研究表明,约六成的癌症发生在65岁以上人口中(参见本期“认识癌症”) 。
2005年,根据国家统计局公布的数据,全国65岁以上的老年人首次突破了1亿人大关,在总人口中所占比重达到了7.6%。而在1982年,老年人口所占比重还不到5%。
不过,依据同一标准的人口年龄构成计算出“标准化死亡率”,就可以消除人口老龄化对癌症发病率带来的影响。经过这样的调整,目前中国居民的标准化死亡率约为十万分之九十一,与30年前相比,仍然增长了两成以上。
这就意味着,“老龄化时代”并不是癌症增长的惟一答案。
这一点,在一些特定癌症上表现得尤为明显。以死亡率增长最为显著的肺癌为例,30年间上升了465%;即使按照标准化死亡率来计算,也上升了261%之多!肺癌早已取代肝癌,稳居中国癌症死亡“排行榜”的首位。
尤其令人忧虑的是,中国肺癌死亡的高峰远远没有到来。中国疾病预防控制中心副主任杨功焕告诉《财经》记者,从中国人群的吸烟流行状况来看,肺癌的发病率和死亡率肯定还会大幅度增加。
肺癌的发生与烟草消费有直接关联,这一点早在20世纪60年代在欧美等国家的健康界就得到了公认。全球范围内多项流行病学研究表明,吸烟是导致肺癌的首要危险因素,八成以上的肺癌都是由吸烟引起的。世界卫生组织最新的统计数字也显示,所有的吸烟者中,有半数最终都死于与烟草直接有关的肺癌等疾病。
在中国这个全世界第一烟草生产和消费大国,有3.5亿烟民。此外,还有至少5亿人,在遭受“瘾君子”吞云吐雾制造的二手烟毒害。更为严重的是,今年5月卫生部发布的《2008年中国控制吸烟报告》显示,青少年吸烟现象并未得到有效遏制,全国仅13岁到18岁的烟民就有约1500万人。加上近4000万尝试吸烟者,这些使得中国的“禁烟运动”格外任重道远。
世界卫生组织下属国际癌症研究机构(IARC)主任彼得伯耶尔(Peter Boyle)博士也提醒说,中国在吸烟问题上,“正在重走美国40多年前的老路”。
早在1950年,美国男性平均每日吸烟十支,这个吸烟流行高峰一直维持到20世纪70年代。由于烟草侵蚀人体需要长期积累,肺癌等吸烟相关疾病的死亡高峰,通常出现在吸烟流行高峰二三十年之后。因此,1950年,在35岁至69岁这个年龄段死亡的美国男性中,因烟草导致的约占12%;而到了1990年,这一数字攀升至33%。
中国则在1992年达到成年男性平均每日吸烟十支的量,整个烟草消费高峰期至今仍在延续。而在1990年死亡的35岁至69岁中国男性中,因烟草导致的比例为12%。如果以美国为镜鉴,不难预计,到2030年这一比例也可能会跃升至33%。
“这意味着,在这个年龄段死亡的每三位中国男性,就会有一位死于吸烟。”伯耶尔在接受《财经》记者采访时说。
这种判断,实际上也已经得到了公共健康界的认同。世界卫生组织就曾预计,到2025年,中国每年新增肺癌病例将超过100万例。届时,中国将成为世界第一肺癌大国。
环境杀手
大气污染、不洁净的饮用水等环境因素,是癌症发生的一个重要诱因
影响癌症的生活方式,不仅仅是吸烟。中国癌症基金会副理事长、中国医学科学院(以下简称“中国医科院”)肿瘤医院原院长董志伟教授告诉《财经》记者,饮食不合理是仅次于吸烟的癌症发生诱因。
他举例说,中国居民膳食结构发生了明显的“西方化”趋势,城市和富裕农村中的超重和肥胖,已经成为严重的公共卫生问题。这也是导致结、直肠癌和乳腺癌等癌症上升的重要原因之一。
有一些癌症,还与性行为和生育习惯等有关。例如,如今女性的平均初潮年龄大为提前,生育年龄则大为推迟,而大量雌激素的分泌会促使乳腺增生,增加乳腺癌的风险。过去30年中,中国女性的乳腺癌死亡率几乎翻了一倍,其增长速度仅次于肺癌。即使按照标准化死亡率来计算,也增长了三成多。
除了不良生活方式,环境污染更进一步加剧了人们对于癌症的忧虑。今年3月底,在北京举行的中国肿瘤学进展学术峰会上,中国医科院肿瘤医院院长赵平教授忧心忡忡地表示,“我们的生活水平在提高,生存环境却在进一步恶化。”
以肺癌为例,除了抽烟,其高发态势与中国普遍存在的空气污染不无关系。2007年,世界银行在《中国环境污染损失》(Cost of Pollution in China)报告中明确指出,空气污染,尤其是大城市的空气污染,是导致肺癌等肺部疾病发病率上升的重要原因。
除了肺癌,这份报告还显示,中国农村地区胃癌和肝癌等消化系统癌症的死亡率,都明显高于世界平均水平;医学界的主流看法是,消化系统癌症的诱因与不安全、不清洁的饮用水有关。
近年来,媒体上不时可以见到有关“癌症村”的报道。在地表水以及浅层地下水普遍污染的淮河流域,民间环保组织“淮河卫士”负责人霍岱珊对《财经》记者坦言,从他过去多年的实地考察来看,“‘癌症村’大多都分布在V类或者劣V类水流行的地区,这应该不是一种巧合”。 根据地表水分类标准,水质最好的为I类水,最差的为劣V类;V类或者劣V类,都是属于污染严重、基本无利用价值的水体。
或许是注意到公众对于这个问题的关注,在已经完成的第三次全国死因调查中,卫生部特地增加了浙江省杭州市萧山区、江西省乐平市等13个媒体报道过的癌症高发地区作为被调查地区。结果发现,其中的四个地区,即安徽省阜阳市颍东区、河南省浚县、河南省沈丘县和湖北省应城市的癌症死亡率,都高于全国平均水平。
卫生部疾病预防控制局局长齐小秋在接受《财经》记者采访时承认,在这四个高于全国平均水平的地区,癌症主要集中在食道癌、胃癌、肝癌和结直肠癌等消化系统肿瘤。
当然,并不是这些地区癌症整体水平都高,而是某些村落中存在聚集性。“这和一些媒体的报道是相符的。”他表示。
此外,职业环境污染也是可能导致癌症的一个因素。例如,科学家对云南个旧锡矿的多年研究发现,矿井中高浓度的放射性气体氡、氡的衰变分解的产物氡子体,以及含砷矿尘等,导致锡矿工人肺癌高发。世界卫生组织也曾发布报告称,全球每年至少有20万人死于与工作环境有关的癌症。
城乡差异之痛
农村肝癌、胃癌和食管癌等消化系统癌症死亡率明显高于城市,这实际上是政府为农村公共卫生政策方面的失误埋单
在第三次全国死因调查中,城乡“鸿沟”仍然隐约浮现。
在中国城市居民的癌症死因中,肺癌占据了首要位置。农村的情况则有所不同,肝癌是最主要的癌症死因,胃癌、食管癌和子宫颈癌的死亡率也高于城市。
这种区分,或许与城市和农村地区的差异性不无关系。
在城市,空气污染是一个始终无法回避的问题。以北京为例,超过300万辆机动车,使得整个城市的空气质量时刻在经受巨大考验;加上居民普遍有着很强的烟草消费能力,肺癌成为“主角”也就很容易理解。
在农村,肝癌却取而代之。
中国一度拥有上亿的乙肝病毒携带者,这直接影响到乙肝乃至肝癌的发病率。接种乙肝疫苗,是国际上公认的预防乙肝乃至肝癌的有效措施,但遗憾的是,早在上世纪80年代,乙肝疫苗就已经研制成功,中国却用了差不多20年的时间才将其纳入全民免疫计划。
1992年,中国开始推广乙肝疫苗接种。不过,这种接种并不是免费的,需要由单位和家庭支付费用。因此,这一时期中国广大农村地区尤其是中西部农村地区的儿童,接种率仍然比较低。
卫生部今年4月21日公布的2006年全国人群乙肝血清流行病学调查结果也清晰地显示,就乙肝疫苗接种率而言,城市高于农村,东部高于西部。
在中国医科院肿瘤医院(肿瘤研究所)流行病室主任乔友林教授看来,农村肝癌的高发,实际上就是政府在为农村公共卫生政策方面的失误埋单。农村免疫的滞后状况,其已经和正在造成的负面影响,正在深刻地影响着中国农村,尤其是相对贫困的西部农村地区。
此外,农村地区的饮用水等环境卫生状况普遍不如城市。在中国,即使保守估计,农村也仍然有大约3亿人无法获得安全的饮用水。有些省份,虽然已经在农村推广了自来水,但水处理能力的简陋甚至缺乏,使得水质依旧无法得到保证。这些都使得中国农村地区的肝癌、胃癌和食管癌等消化系统癌症死亡率,明显高于城市地区。
除了上述因素,在很多经济欠发达的农村地区,农民不仅缺乏癌症防控的基本知识,更缺乏足够的支付能力来应对癌症的威胁。一旦发现癌症,动辄数万元高昂的癌症治疗费用,对这些农民家庭来说又几乎是天文数字;一些人干脆选择放弃治疗,在无奈中等待死亡。
“与其选择治疗,把全家都拖死,倒不如干脆听天由命,给整个家一个活路。”这种悲怆、宿命式的所谓“理性选择”,构成了广大农村地区的不少普通人面对癌症时最令人不忍卒视的现实图景。■
下篇 对抗癌症
在抗击癌症的战争中,中国几乎是全面溃败。曙光在哪里?
位于北京东南三环潘家园附近的中国医科院肿瘤医院病房,常年住着来自全国各地的癌症患者。
对于很多患者,尤其是那些经济状况不佳的患者,这里寄托着甚至是倾家荡产才换来的生的希望。
其实,即使对整个国家来说,对抗癌症也注定是一场代价高昂的漫长战争。
根据全国政协教科文卫体委员会和中国癌症基金会2006年编写的《癌症的科学与实践》,中国每年癌症病人的医疗费用高达近千亿元,占全国医疗卫生总费用的20%以上,远高于其他慢性病的医疗费用。
但在中国医科院肿瘤医院院长赵平教授看来,这个费用实际上被低估了。因为这个数字是按照每位病人花费2万元来估算的,而很多情况下,“2万元是不够的”。
主要原因在于,在中国,绝大多数癌症患者就诊时已经属于晚期。而晚期癌症往往意味着更为高昂的治疗费用、更加苦不堪言的治疗过程,以及难以令人满意的治疗效果。
例如,中国肺癌患者五年生存率平均不到10%,这意味着90%以上的肺癌患者确诊之后活不过五年。
长期以来,中国将本就有限的卫生资源过度集中于晚期癌症的治疗,而忽视癌症的预防,其结果是在抗击癌症的战争中节节败退。
失陷的防控体系
各地肿瘤医院大多收入可观,但癌症防治的人才却流失了
中国的抗癌战争曾经取得过不错的开局。
1957年,卫生部决定建立国际医院,为外交使团人员及其家属服务。时任外交部副部长李克农之女李冰,被调去参与国际医院的筹备工作。李冰后来在《中国肿瘤史料》杂志上撰文回忆说,金显宅、林巧稚等专家找到她,认为癌症的严重性已逐渐突出,而外交使团的人有大病都会回各自国家治疗,不如将国际医院改为肿瘤医院。
于是,1958年,中国第一家肿瘤医院正式开张,李冰担任副院长兼总支书记。1969年,随着第一届全国肿瘤会议在天津召开,由李冰担任主任的全国肿瘤防治研究办公室宣告正式成立。
1973年,全国肿瘤防治研究办公室启动了覆盖全国8亿多人口的第一次死因回顾调查。当时,国务院总理周恩来已经身患癌症。研究人员打着总理的旗帜,成功地争取到各级党政部门的支持,并发动了数以十万计的基层卫生人员和“赤脚医生”参与调查。在这次调查的基础上,1979年,中国第一本恶性肿瘤地图集编辑出版。该书后来还被翻译成英文版,在中国乃至世界医学史上都留下浓墨重彩的一笔。
从某种程度上讲,20世纪70年代是中国癌症防控的一个黄金时期。中国医科院肿瘤医院(肿瘤研究所)流行病学室主任乔友林教授告诉《财经》记者,当时在河南林县(现林州)、山西襄垣、江苏启东等癌症高发地区,先后建立了60多个癌症防治基地。这个时期,癌症控制的重点也并不在晚期癌症治疗,而是各种预防措施。
然而,这星星之火却未能燎原。相反,计划经济年代建立起来的癌症防控体系,和农村合作医疗一样,在市场经济的冲击下很快摇摇欲坠。
于是,在20世纪70年代那场轰轰烈烈的全国死因调查之后,很多地区没有再进行癌症登记等工作。即使在少数保留了癌症登记的地区,其资料的完整性和准确性也存在问题。
今年3月29日,在北京举行的全国肿瘤高发现场及肿瘤登记工作学术研讨会上,卫生部疾病预防控制局副局长孔灵芝坦言,中国各地癌症防治基地的工作受到了强烈冲击,目前维持较好的现场只占三分之一,处于半瘫痪的占三分之一,还有三分之一根本无法维持。
令她感到忧虑的不仅是癌症登记的缺失。很多癌症防治基地所采取的宣传教育、危险因素研究、癌症筛查和早诊早治等综合措施,也早已被单纯的诊疗所取代,失去了原来的属性和特色。那些维持较好的现场,经费来源也不得不主要依靠临床诊疗收费和国际合作研究项目。
在中国医科院肿瘤医院——中国肿瘤防控的发源地,肿瘤研究和预防的地位也一落千丈。肿瘤医院另外有一块牌子,叫“肿瘤研究所”。在鼎盛时期,研究所的编制一度达到300多人。但随着医院逐渐走向市场化,而政府又缺乏相应投入,肿瘤研究所不断萎缩,目前只剩下数十人的队伍,而且在经费方面也捉襟见肘。
具有讽刺意味的是,由于癌症患者大量出现,各地肿瘤医院目前大多收入可观,但癌症防治却连人才队伍都流失了。
“如果连队伍都没有了,仅仅靠一些‘散兵游勇’,怎么去应对外敌(癌症)的入侵?”中国医科院肿瘤医院(肿瘤研究所)流行病学室主任乔友林痛心疾首地对《财经》记者说。
失衡的发展
在中国经济发展的格局中,与公众健康发生激烈冲突的不仅是烟草业,更有造成环境污染等诸多产业力量
早在20世纪80年代,全国肿瘤防治研究办公室曾经制定过“全国肿瘤防治规划纲要”(1986年至2000年)。但据《财经》记者了解,这个规划基本上属于一纸空文,在不少地方甚至没有正式下发。
在很多专家看来,当时中国各地都正忙于追求GDP增长速度,基本上无暇分神制定癌症防控等公共卫生政策。在这种情况下,生命和健康常常让位于经济发展。
中国的控烟力量与反控烟力量的对抗,就是一个很好的例证。国家控烟办公室主任、中国疾病预防控制中心副主任杨功焕教授,首都医科大学肺癌诊疗中心主任支修益教授等少数专家,多年来一直为控烟奔走呼吁,依然无力阻止中国烟草行业的蒸蒸日上。
2007年,中国烟草行业产销卷烟4200万箱,同比增长5%;实现工商税利3880亿元,同比增长25%。至此,中国烟草行业实现了连续五年工商税利平均年增长20%的奇迹。
支修益教授曾经对《财经》记者自嘲说:“靠我们这一小拨人,很难与烟草行业抗衡。”
在日本、韩国等多个国家,则将推行控烟等措施作为控制癌症的重要策略。今年3月底,在北京举行的中国肿瘤学进展学术峰会上,韩国国立癌症中心主任、教授柳槿永(Yoo Keun-Young)介绍说,韩国不仅推行了烟草加税措施,并利用烟草加税所得成立了健康促进基金,用于癌症等疾病的防控。
或许是借力于奥运会即将在北京举行,2008年,中国控烟运动终于取得了有限进步。自今年5月1日起,北京市实行在医疗机构室内区域、体育场馆等公共场所禁烟。
不过,中国烟草业发展的强大内在动力并没有被削弱。国家烟草专卖局和中国烟草总公司的“官商一体化”,仍然固若金汤。杨功焕等专家一直呼吁,国家烟草专卖局应更名为国家烟草监督管理局,并将中国烟草总公司剥离,以切实履行《烟草控制框架公约》。
据悉,今年年初,全国人大常委会副委员长韩启德已经将专家们的建议汇总上报,并得到了最高层领导的批示。但人们仍未见到官商分离成为现实。
至于烟草加税这一国际上通行的控烟措施,尽管不少专家和非政府组织都极力推进,但现阶段仍无法实现。不仅如此,国家烟草专卖局还在2007年推出针对低价烟的补贴措施,美其名曰“让农民兄弟抽得起烟”。
在杨功焕看来,正因为相对于城市人群,农民对烟草危害的健康认识不足,烟草业才会不惜提供补贴、拓展市场。这一举措,完全与中国政府已经签署的《烟草控制框架公约》的原则背道而驰。
在中国经济发展格局中,与公众健康发生激烈冲突的不仅是烟草业,更有造成环境污染等诸多产业力量。一场战争中,敌我双方的力量往往是此消彼长;当癌症防控的力量不断削弱时,引发癌症的各种危险因素就会以惊人的速度肆虐。
扭转败局的机会
美国癌症死亡率持续下降,首先归功于控烟等预防措施的推行,其次是癌症的早期发现,然后才是治疗技术的进步等因素。此经验和教训可供中国借鉴
尽管中国在抗癌战争中处于被动,扭转局面的机会仍然存在。
在大洋彼岸的美国,癌症死亡率于20世纪90年代初出现拐点,此后逐年下降。中国医科院肿瘤医院原院长董志伟教授对《财经》记者说,美国癌症死亡率持续下降,首先归功于控烟等预防措施的推行,其次是癌症的早期发现,然后才是治疗技术的进步等因素。而美国在走上这条正确道路之前,也曾将控癌希望主要寄托于治疗,为此浪费了数十年的时间,以及数以千亿计的美元。
美国的经验和教训,可供中国借鉴。实际上,世界卫生组织指出,三分之一以上甚至约一半以上的癌症都是可以预防的。而癌症预防的成本,远远低于癌症治疗。
除了控烟,养成健康的饮食习惯、增加体力活动,减少职业危害和环境污染等措施,同样至关重要。而对于肝癌、胃癌、子宫颈癌等与感染因素有关的癌症,减少感染也是非常有效的预防途径。
实际上,通过给儿童接种疫苗、阻断乙肝病毒感染的效果已经开始体现。根据卫生部的调查,中国的乙肝病毒携带者从1992年的约1.3亿人,下降到2006年的9300万人。
杨功焕教授对《财经》记者表示,今后一二十年内,随着乙肝疫苗接种的进一步推行,乙肝病毒携带者的人数还会减少,肝癌死亡率上升的速度估计会逐渐减缓,甚至开始下降。
此外,世界上第一种直接针对癌症的疫苗——子宫颈癌疫苗,已经在海外多个国家和地区上市。在中国内地,这种疫苗上市尚需时日,且价格高达数百美元,但世界卫生组织生殖健康与研究部娜塔丽布鲁特(Natalie Broutet)博士告诉《财经》记者,对发展中国家来说,仍可以为今后的子宫颈癌控制提供技术选择。
早诊早治,也是控制癌症的一个重要措施。如果能够早期发现癌症,则可以使治疗更加有效,并且减少癌症的死亡。
国内外的临床研究表明,癌症患者五年生存率的改善主要归功于早诊早治。现有的技术方法应用得当,可以使至少三分之一的癌症发现于早期阶段,并得到根治。
实际上,在河南林州、山西襄垣等地区,多年来通过改用安全的饮用水、改变不良生活习惯、改善营养和早诊早治等措施,子宫颈癌和食管癌等癌症的发病率和死亡率已经显著下降。在今年4月29日的第三次全国死因调查记者会上,卫生部疾病预防控制局局长齐小秋也重申“这说明癌症是可防可治的”。
早诊早治试点
《中国癌症预防与控制规划纲要》明确提出“政府主导、预防为主、以农村为重点”的原则,并将早诊早治作为主要策略之一
2003年底,卫生部颁布《中国癌症预防与控制规划纲要》(2004年-2010年)。这份由卫生部疾病预防控制局委托中国癌症基金会组织专家起草的规划纲要,明确提出“政府主导、预防为主、以农村为重点”的原则,并将早诊早治作为主要策略之一。
2005年,卫生部将子宫颈癌和食管癌早诊早治纳入中央财政转移支付项目,最早开展试点的包括山西襄垣、河南林州等几个地区。其中,襄垣属于子宫颈癌的高发地区,从20世纪70年代开始成为癌症高发的防治基地之一。
1997年,从美国约翰斯霍普金斯大学获得环境医学博士学位的乔友林,加入中国医科院肿瘤医院(肿瘤研究所)。十年来,他与国内外同行一道,在襄垣等地开展了得到国际认可的子宫颈癌流行病学调查与筛查方法等人群防治研究,并着手对各种防治方案进行卫生经济学评价。
乔友林对《财经》记者解释说:“在寻找最佳的癌症防控方案时,价格因素非常重要;广大的农村地区医疗资源匮乏,农民收入很低,根本承受不了高昂的检查和治疗费用。”
乔及其合作者的初步分析表明,对于简单的醋酸染色和碘染色肉眼观察(VIA/VILI),自身成本不到10元;加上宣传动员、技术开展等各种成本,平均每位妇女所需的筛查费用为35元。而大多数农村妇女愿意为子宫颈癌筛查支付25元,如果地方政府能够匹配10元,就可以满足筛查的资金需求。
不过,肉眼观察方案的假阳性比较高,精确度并不高。因此,在盖茨基金会支持下,中国和印度的研究人员参与开发了一种适合发展中国家和地区的子宫颈癌快速筛查方法(CareHPV)。据介绍,这种快速筛查方法操作简便,效果也比较接近发达国家普遍使用的第二代杂交捕获(hc2)技术;而其自身成本不会超过5美元(约合35元人民币),几乎是hc2技术的十分之一。
一旦发现早期子宫颈癌,治疗也不算复杂。襄垣县妇幼保健院副院长马俊飞告诉《财经》记者,早期病人在该院进行手术,平均费用只需2000元。
目前,在所有癌症中,子宫颈癌的发病原因研究得最为清楚——与人乳头状瘤病毒(HPV)感染有关,早期发现和早期治疗的技术也比较成熟。而且,其预防也较少依赖社会资源的充足程度。
中国癌症基金会副理事长董志伟教授认为:“从技术条件和卫生经济学评价来看,目前真正能够在中国大面积推行早诊早治的癌症,恐怕只有子宫颈癌。子宫颈癌并不是负担最大的癌症,但如果在子宫颈癌防治上取得成功,对于其他癌症的防治具有示范意义。”
今年,中央财政转移支付的相关项目经费已经达到4000多万元。这些项目得到实施后,将覆盖肝癌、乳腺癌、食管癌和子宫颈癌等八种重点癌症,涉及全国31个省、市、自治区的118个县,预计筛查人数将超过50万。
除了中央财政,在一些经济状况较好的地区,地方财政也开始对癌症早诊早治有所投入。例如,北京市今年在朝阳、西城、怀柔三个区对户籍适龄妇女开展子宫颈癌和乳腺癌的自愿免费筛查试点工作;2009年,这两种女性癌症的免费筛查将在该市全面推广。
当然,董志伟也提醒说,早诊早治并不是癌症防控的全部,癌症防控的首要问题“应该是促成各级政府将其纳入工作计划,让政府成为行为主体”。
期待癌症中心
国家癌症中心挂牌之后,估计各个省也会成立癌症中心,“有时候,中央政府一个小的动作,都能带动整个癌症防控的工作”
除了癌症早诊早治项目等措施的推行,另一件将对中国癌症控制产生深远影响的事情是,国家癌症中心即将成立。
据《财经》记者了解,依托于中国医科院肿瘤医院(肿瘤研究所)的国家癌症中心已经得到国务院批准,即将挂牌成立。
早在1937年,美国总统罗斯福当政时,美国成立了国立癌症研究所(NCI)。作为美国癌症研究和资助的主要机构,NCI年度预算由国会直接批准,每年的经费预算往往高达数十亿美元。
日本也在1962年组建了国家癌症中心。目前,该中心的研究人员已达1300多人,另有两家兼顾癌症诊疗与临床研究的医院。
韩国也不甘落后,在1996年颁布第一个癌症控制的十年规划,并于2001年成立国家癌症中心。据韩国国家癌症中心主任柳槿永介绍,韩国在2003年颁布了《癌管理法》,并于2006年进行修订。根据修订后的法案,韩国各地方政府也必须在五年之内建立癌症中心。
显然,从国际经验来看,国立癌症研究所或国家癌症中心将在一个国家的癌症控制中发挥引领作用。
中国医科院肿瘤医院院长赵平教授向《财经》记者透露,即将成立的中国国家癌症中心的工作重点,将兼顾癌症研究、预防和治疗。
无论如何,中国的癌症防控力度,短期内还无法与美国,甚至是日本、韩国这样的邻国相比。
据《财经》记者了解,即将挂牌的中国国家癌症中心,也只能解决人员编制和“人头费” 问题。要想像美国的NCI那样掌握大量的癌症科研和防治经费,还是一件极其遥远的事情。
不过,无论如何,中国医科院肿瘤医院(肿瘤研究所)流行病学室主任乔友林认为,这仍然是一个好的开端。因为在国家癌症中心挂牌之后,估计各个省也会成立癌症中心,“有时候,中央政府一个小的动作,都能带动整个癌症防控的工作。”
在国内的一些会议上,有人希望中国也像韩国等国家那样,设定降低全部癌症死亡率的规划目标。但中国癌症基金会副理事长董志伟教授认为,考虑到中国癌症严峻的流行态势和薄弱的防控体系,短期内这根本就是一个不可能完成的任务;当务之急,仍然是建立良性的癌症防控机制。
毕竟,中国的癌症防控刚刚起步。■
认识癌症
癌症,又名恶性肿瘤。癌症的英文名称为CANCER,与星座中“巨蟹座”的英文名称一样。
二者之间也确有相似之处:癌细胞通常会像螃蟹那样四处蔓延、横行无阻。
癌的基本单位是癌细胞。在正常情况下,人体细胞的生长、分化和死亡有条不紊地进行。但如果受到各种致癌因素影响,细胞无法再维持其正常的生理功能,就会产生癌细胞。
癌症发生是一个长期的、渐进的过程,从正常细胞到形成肿瘤,通常需要一二十年甚至更长的时间。这是因为,人体本身的防御体系可以发挥一定作用,惟有当机体受损严重、细胞内基因突变积累到一定程度,才会生成癌细胞。
正因为此,当研究人员试图弄清某个致癌因素(如饮水污染)与某个地区癌症高发的具体关联时,就需要持续多年的科学数据。
癌细胞比正常细胞分裂得更快。其实,癌就是一组不正常地“过度增生”的细胞。随着癌细胞的不断增生,逐渐形成被称为肿瘤的组织。这些癌细胞在人体内生命力极其强大,它们会与正常细胞争夺营养、破坏体内的新陈代谢系统、免疫系统及正常组织。
对于人体而言,癌不是一种单一疾病,不同种类的癌症危险性往往有着很大差别。例如,皮肤癌一般可以用简单手术根治而很少复发,而肝癌、肺癌等癌症则较难医治。
治疗癌症的传统方法有三种。其一是手术治疗,即切除肿瘤及其周围有可能被癌细胞侵占的组织;其二是放射治疗,以高能量X光等照射患病部位;其三是化学治疗,即口服或注射抗癌药物来杀死癌细胞。
但这些方法都有局限性,如手术可能无法彻底清除癌细胞,放射治疗和化学治疗则会误伤正常细胞。因此,到目前为止,彻底治愈癌症,在很大程度上仍然是医学界的一个梦想。
不过,在癌症的不同发展阶段,治疗难度也不相同。通常,早期癌症的治疗效果明显优于中晚期癌症。
许多因素都可导致癌症生成。这些致病因素可以是个人内在的原因,如性别、年龄或基因;但大部分是外在原因,如吸烟、不健康饮食、体力活动少、肥胖、感染、职业暴露、环境污染等。统计显示,通过改变这些外在致癌因素,可以预防三分之一以上的癌症。
由于癌症的形成和发展过程极为复杂,也很难针对某种癌症开发出有效的疫苗来预防癌症。其中,乙肝疫苗是通过减少乙肝的发病,间接地控制肝癌。目前,世界上只有一种直接针对癌症的疫苗——子宫颈癌疫苗。这主要是因为子宫颈癌发病的原因相对简单,都与人乳头状瘤病毒(HPV)感染有关。
下一篇:台发现患癌与病毒基因有关